Fuente: The Conversation
Por: Cristina Monforte Royo
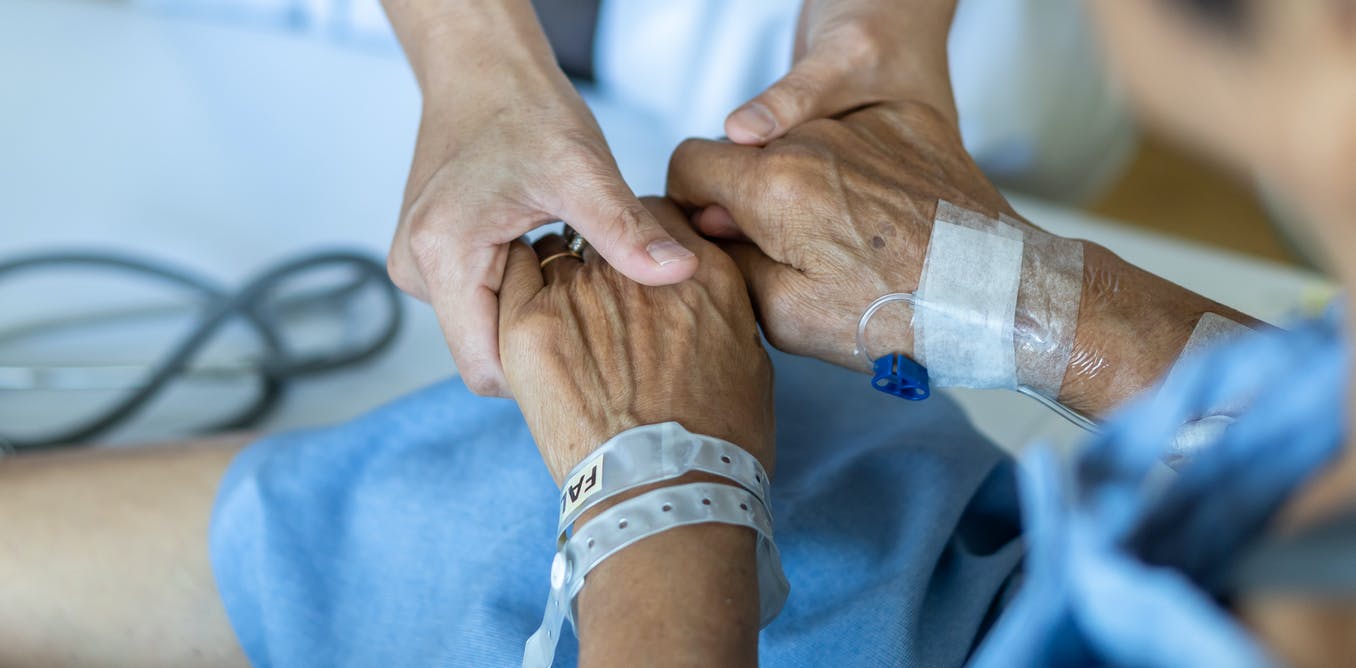
En la década de los sesenta, Inglaterra fue pionera en el inicio de los cuidados paliativos modernos.
La enfermera, médica y filósofa británica Cicely Saunders, consciente de las carencias existentes en la atención de los pacientes al final de vida, fundó el movimiento Hospice. Hoy en día se conoce como Cuidados Paliativos (CP). Pronto se extendió por todo el mundo.
Saunders fue sensible a la experiencia de dolor total del paciente. Este incluye elementos sociales, emocionales y espirituales. Además, trató todas las necesidades de la persona. Por último, promovió la idea de que todo el mundo tenía derecho a tener una experiencia positiva de su final.
De hecho, esta es una de las frases más emblemáticas de Saunders:
“Usted importa por lo que usted es. Usted importa hasta el último momento de su vida y haremos todo lo que esté a nuestro alcance, no sólo para que muera de manera pacífica, sino también para que, mientras viva, lo haga con dignidad”.
De acuerdo con la Organización Mundial de la Salud (OMS), cuidados paliativos es un modelo de atención de la persona con enfermedad que amenaza la vida y su familia, y que mejora la calidad de vida. Además, alivia y previene el sufrimiento, gracias a una atención precoz de las necesidades multidimensionales de la persona.
Se estima que anualmente 40 millones de personas necesitan cuidados paliativos. Sin embargo, solo un 14% de las que los necesitan los reciben. De hecho, la atención a los pacientes con enfermedad avanzada es uno de los problemas más relevantes a los que se enfrenta hoy nuestro sistema sanitario.
Las personas diagnosticadas de una enfermedad que amenaza la vida se enfrentan a importantes cambios. En definitiva, potenciales fuentes de malestar relacionadas tanto con aspectos físicos, como emocionales, sociales y espirituales-existenciales. Aspectos que afectan a la calidad de vida de la persona y familia.
Los cuidados paliativos proporcionan una atención integral basada en las necesidades de las personas en cualquier etapa de su enfermedad.
Diversos estudios muestran la importancia y necesidad de integrar los cuidados paliativos de forma precoz. En uno de ellos se realizó un ensayo clínico aleatorizado con pacientes recién diagnosticados de cáncer de pulmón con dos brazos; un grupo de tratamiento antineoplásico convencional y un grupo de tratamiento antineoplásico y cuidados paliativos integrados.
La hipótesis era que el grupo de pacientes que integraban cuidados paliativos de forma precoz mejoraban su calidad de vida. Además, disminuían la sintomatología depresiva. Por último, requerirían la aplicación de medidas menos agresivas en su etapa de final de vida (mayor adecuación terapéutica).
Los resultados no sólo confirmaron esta hipótesis, sino que mostraron que el grupo que incluía cuidados paliativos sobrevivió más tiempo (11,6 meses frente a 8,9).
No obstante, para lograr esta atención paliativa se requiere un equipo interdisciplinar de profesionales de la salud formado en la atención de estos pacientes. Además, los cuidados paliativos deben proporcionarse de forma integrada a través de los sistemas de salud. Por último, deben centrarse en las necesidades y preferencias de la persona, trazando un plan individualizado.
Existen diversos estudios que analizan las necesidades de los pacientes en cuidados paliativos. Nuestro grupo de investigación ha realizado una revisión sistemática de 49 trabajos publicados sobre la valoración de necesidades de estos pacientes.
Entre otros aspectos, concluye que, además de las necesidades de las esferas física, psicológica, social y espiritual, emergen otras diferentes. Por ejemplo, la de información, seguridad en aspectos económico-legales u otras relacionadas con aspectos prácticos.
Es el caso del mantenimiento y del nivel de autonomía, aspectos sobre cambios que se producen en el rol familiar y social de las personas o actividades de la vida diaria y la toma de decisiones. El equipo especialista en cuidados paliativos debe evaluar todas las necesidades y trazar planes adecuados.
En relación a la toma de decisiones, un aspecto que se debe afrontar y pactar con los pacientes es no iniciar ni prolongar medidas que ya no tienen indicación.
En general, los equipos de cuidados paliativos abordan con precisión magistral estas situaciones y decisiones. Involucran a la persona y logran decisiones consensuadas, que mejoran su percepción de control. La experiencia de los equipos de cuidados paliativos es clave en esa integración y adecuación de las decisiones.
Las herramientas terapéuticas para la atención del paciente y el alivio del sufrimiento son múltiples a lo largo del desarrollo de la enfermedad.
Sin embargo, un aspecto que suscita cierta controversia en la población general es el uso de la sedación paliativa. Esta se utiliza como recurso terapéutico cuando el síntoma es refractario. Es decir, cuando “pese a intensos esfuerzos, no puede ser controlado en un tiempo razonable sin comprometer la consciencia del paciente”. No debe confundirse con un síntoma difícil.
La Guía Clínica de sedación paliativa del programa regional de cuidados paliativos de Extremadura avalada por la Sociedad Española de Cuidados Paliativos (SECPAL) define la sedación paliativa como “administración de fármacos, en las dosis y combinaciones mínimas necesarias para reducir la consciencia del paciente con enfermedad avanzada o en fase terminal”. El objetivo es aliviar los síntomas refractarios, con su consentimiento explícito, implícito o delegado.
De acuerdo con el National Hospice and Palliative Care Organization y la European Association for Pallitive Care, la sedación puede ser continua, en el caso de que se aplique en el contexto temporal de los últimos días de vida del paciente con enfermedad en fase terminal. Eso sí, siempre y cuando la refractariedad de los síntomas lo indiquen.
La indicación y uso de la sedación paliativa se hace de forma prudente. Existe evidencia científica para aplicarla de forma eficaz tanto en el hospital como en el domicilio del paciente, cuando se dispone de los recursos necesarios para hacerlo.
Como se ha expuesto, la sedación es un recurso en una situación clínica concreta. No obstante, son muchos más los tratamientos farmacológicos y no farmacológicos existentes para el alivio del sufrimiento del paciente.
Por último, los cuidados paliativos pueden incluir la atención del duelo y acompañamiento de la familia. Incluso después del fallecimiento del paciente, dependiendo de los recursos existentes.
Esta es una forma muy interesante de cerrar el círculo de la atención de las necesidades de la persona y su familia.
Cicely Saunders falleció en el 2005 de cáncer de mama, en su habitación del St Christopher’s Hospice, con los cuidados paliativos adecuados. Los mismos cuidados que ella promovió. Tras ella, dejó el legado de los cuidados paliativos y la necesidad de su integración en todos los sistemas sanitarios.
Fuente: The Conversation
https://theconversation.com/cuidados-paliativos-un-recurso-terapeutico-olvidado-154869
José de Teresa 253, Campestre Tlacopac, Álvaro Obregón, CP 01040, CDMX
AVISO DE PRIVACIDAD Copyright© DMD México | Cuarto Negro 2024
